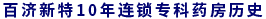您現在的位置: 百濟新特藥房網首頁 >> 腫瘤科 >> 研究進展
專家制訂《肝癌局部消融治療規范專家共識》
- 來源: 中國醫學論壇報 作者:陳敏山、陳 發布時間:2011-6-22 3:40:00
導讀:局部消融治療是借助影像技術的引導對腫瘤進行靶向定位,用物理或化學的方法殺死腫瘤組織的治療。影像引導技術包括超聲、CT和磁共振成像(MRI),而治療途徑包括經皮、經腹腔鏡手術和經開腹手術三種。為了推動肝癌局部消融治療的規范化,CSLC、CSCO和中華醫學會肝病學分會肝癌學組共同發起,組織外科、腫瘤、超聲、介入等多個學科的專家參與,起草制訂了《肝癌局部消融治療規范專家共識》,供參考、討論。
局部消融治療的特點包括:直接作用于腫瘤,具有高效快速的優勢;治療范圍局限于腫瘤及其周圍組織,對機體影響小,可以反復應用。局部消融治療在過去的20年左右發展迅猛,已經成為繼手術切除、介入治療后的第3大肝癌治療手段,而且由于其療效確切,特別是在小肝癌的治療方面,射頻消融療效與手術切除相近,因此被認為是小肝癌的根治性治療手段之一。
治療原理及分類
局部消融治療按其原理可分為化學消融治療和物理消融治療。化學消融是指用化學的方法(即往病灶內注入化學物質如無水酒精、乙酸等),使局部組織細胞脫水、壞死、崩解,從而達到滅活腫瘤病灶的目的。目前應用于肝癌治療的化學消融方法主要有瘤內無水酒精注射(PercutaneousEthanol Injection,PEI)、瘤內無水乙酸注射(Percutaneous Acetic AcidInjection,PAI)等。
物理消融則是通過加熱或冷凍局部組織來滅活腫瘤病灶的治療方法,主要有射頻消融術(Radiofrequency Ablation,RFA)、微波固化術(Microwave Coagulation Therapy,MCT)、冷凍治療(Cryoablation)、聚焦超聲消融(High Intensive Focused Ultrasound,HIFU)、激光消融治療等。
本規范以下部分以射頻消融術為代表,適合于微波固化術,并可供其他局部消融治療方法參考。
治療原則
1.射頻治療前須充分評估患者病情及其腫瘤生物學行為(預測可行性及效果,確定消融治療及聯合治療的措施、步驟)。
2.治療前行充分影像學評估,根據腫瘤浸潤范圍、位置等制定治療方案、策略,保證足夠的安全范圍,盡可能獲得一次性、適形的完全消融治療。
3.選擇適合的影像引導路徑,并監控治療過程。
4.制定適宜的綜合治療方案及科學合理的隨訪計劃。
適應證和禁忌證
適應證
1.單發腫瘤,最大直徑≤5 cm;或者腫瘤數目≤3個,最大直徑≤3 cm。
2.沒有脈管癌栓、鄰近器官侵犯。
3.肝功能分級為Child-Pugh A或B,或經內科治療達到該標準。
4.不能手術切除的直徑>5 cm的單發腫瘤或最大直徑>3 cm的多發腫瘤,局部消融可作為姑息性治療或聯合治療的一部分。
禁忌證
1.腫瘤巨大,或者彌漫型肝癌。
2.伴有脈管癌栓或者鄰近器官侵犯。
3.肝功能分級為Child-Pugh C,經護肝治療無法改善。
4.治療前1 個月內有食管(胃底)靜脈曲張破裂出血。
5.不可糾正的凝血功能障礙及嚴重血象異常,有嚴重出血傾向。
6.頑固性大量腹水,惡液質。
7.活動性感染,尤其是膽道系統炎癥等。
8.嚴重的肝、腎、心、肺、腦等主要臟器功能衰竭。
9.患者意識障礙或不能配合治療。
此外,第一肝門區腫瘤為相對禁忌證;腫瘤緊貼膽囊、胃腸、膈肌或突出于肝包膜為經皮穿刺路徑的相對禁忌證;伴有肝外轉移的病灶不應被視為禁忌,仍然可以采用局部消融治療控制肝內病灶情況。
術前準備
1.治療前完善檢查:血常規、生化常規、凝血功能、腫瘤標志物、心電圖、胸片、超聲檢查,必要時進行心肺功能檢查。
2.采用超聲(有條件者盡量選擇超聲造影檢查)、肝三期CT/MRI 等檢查評價腫瘤情況,并選擇合理的引導方式和消融治療儀器。
3.明確診斷,必要時行穿刺活檢(診斷標準參照中國抗癌協會肝癌專業委員會2001年制定的診斷標準)。
4.手術區和穿刺部位備皮。
5.消融儀器的準備:治療前先檢查消融治療儀器是否處于工作狀態、能否正常工作、電極或線路是否準備好等。
6.簽署手術知情同意書:手術治療前每位患者簽署知情同意書,告知手術過程、風險及預后可能,充分知情同意。
治療程序
肝癌局部消融治療可以經皮、經腹腔鏡或開腹術中進行。
經皮肝癌局部消融治療(超聲或CT引導)
1.術前禁食8 小時,行詳細超聲檢查(或閱讀CT片),明確肝臟病灶情況,制定合理的進針路徑和布針方案。
2.麻醉方案應視情況選擇穿刺點局部麻醉、靜脈鎮痛、靜脈麻醉、硬膜外麻醉和氣管麻醉等鎮痛麻醉方式。
3.手術區域常規消毒、鋪巾。
4.進行再次全面超聲或CT掃描檢查,確定進針點、進針角度和布針以及布針方案;盡量選擇先經過部分正常肝臟,再進入腫瘤。
5.盡量選擇肋間進針,在超聲/CT引導下,盡量選擇先經過部分正常肝臟,再進入腫瘤;穿刺應準確定位,避免反復多次穿刺,導致腫瘤種植、損傷鄰近組織或腫瘤破裂出血等;如果進針過深,不應直接將電極針退回,而是應該在原位消融后,再退針重新定位,避免腫瘤種植;一般情況下,應先消融較深部位的腫瘤,再消融較淺部位的腫瘤。
6.參照各消融治療儀的說明,進行消融治療,逐點進行。為確保消融治療的效果,消融范圍應該力求達到0.5 cm 的安全邊界,一針多點的重疊消融方式可以保證消融范圍和減少漏空的發生;消融完成后,爭取在撥針時進行針道消融,防止術后出血和腫瘤沿針道種植。
7.治療結束前進行再次超聲/CT來全面掃描肝臟,確定消融范圍已經完全覆蓋腫瘤,力求有0.5~1.0 cm的安全消融邊界,并排除腫瘤破裂、出血、(血)氣胸等并發癥的可能。
經腹腔鏡局部消融治療(適用于腫瘤位于肝包膜下,或者鄰近膽囊、胃腸等,或者超聲/CT 顯示不清或難于經皮穿刺者)
常規腹腔鏡操作,必要時游離肝周韌帶及組織,暴露肝臟及腫瘤;必要時,應用腹腔鏡超聲掃描確定腫瘤數目及部位;分離并隔離保護周圍正常組織器官;將射頻針經皮穿刺入腹,并在腹腔鏡直視下或者腹腔鏡超聲引導下將電極針插入腫瘤內,按預定方案布針,行消融治療;消融過程中可(應用止血鉗等器械)間斷、多次阻斷入肝臟血流,以提高消融效率,增加消融范圍;消融完成后仔細檢查,確定無活動性出血及鄰近器官損傷。
開腹局部消融治療(適用于上述兩種方法難于實行,或者手術探查發現腫瘤無法切除者)
常規開腹;游離肝周韌帶,暴露腫瘤;保護周圍正常組織器官;術中超聲引導下將電極針插入腫瘤內,按預定方案布針,消融治療;消融過程中可間斷、多次阻斷入肝臟血流,以提高消融效率,增加消融范圍;消融完成后仔細檢查,確定無活動性出血及鄰近器官損傷;關腹。
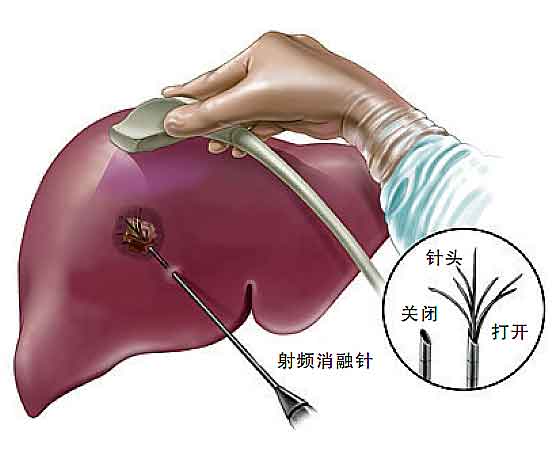
射頻消融進行中消融針的操作示意
術后注意事項
術后常規禁食、監測生命體征4小時,臥床6小時以上,注意監測血常規、肝腎功能等;并給予護肝、預防感染、鎮痛、止血等處理,預防并發癥的發生;發生并發癥后應進行積極處理。
并發癥的預防和處理
并發癥的分級
局部消融并發癥可分為輕度并發癥和重度并發癥。
輕度并發癥(minor complication)
A級:無需治療,無不良后果;B級:需少許治療,無不良后果,包括僅需一夜的觀察。
重度并發癥(major complication)
C級:需要治療,住院時間延長<48小時;
D級:需要大量治療、增加了醫護級別、
住院時間延長>48小時;
E級:導致了長久的后遺癥;
F級:死亡。
據文獻報道,射頻消融具有很高的安全性。文獻報道,死亡率為0~1%,并發癥發生率為0~12%。其中,輕微并發癥的發生率約為4.7%,主要有發熱、疼痛、皮膚淺Ⅱ度燒傷、少量胸腔積液、少量氣胸等;而嚴重并發癥的發生率約為2.2%,主要有感染、消化道出血、腹腔內出血、腫瘤種植、肝功能衰竭、腸穿孔等。充分術前準備、嚴格操作規范、準確定位和減少消融次數是降低并發癥發生率的重要方法。
并發癥的種類
消融后綜合征 主要表現為發熱、疼痛等,少見的有血尿、寒戰等,具體原因不明。處理主要是術后加強監護,輸液,止痛,對癥處理,定期檢測肝腎功能。
感染 主要有肝膿腫、穿刺點感染等。預防措施包括嚴格無菌操作,術后應用抗生素預防感染。
消化道出血 主要原因是食道下段靜脈曲張出血或者應激性潰瘍出血。預防和治療包括對伴有嚴重門脈高壓的患者,術前先行處理門脈高壓;術后常規使用制酸劑,預防應激性潰瘍出血。出血后治療包括檢測生命體征,禁食,積極擴容、輸液、止血、輸血、制酸、升壓等,必要時行內鏡下止血。
腹腔內出血 臨床表現取決于出血量。少量出血無明顯癥狀。出血量大時,常有腹脹、腹痛,嚴重時有冷汗、血壓下降及休克癥狀。原因主要是腫瘤較為表淺,穿刺后腫瘤破裂;或者患者凝血功能差,肝臟穿刺點出血。預防措施包括嚴格掌握適應證,對肝硬化凝血功能差的患者,行糾正后再治療;對于表淺病灶,最好采用腹腔鏡下或者開腹直視下進行;經皮射頻治療時,盡量減少穿刺次數;針道消融結束后應行再次超聲或者CT 掃描,排除有無腫瘤破裂、出血等表現。治療包括檢測生命體征,積極擴容、輸液、止血、輸血、升壓等,必要時行手術探查止血。
腫瘤種植 腫瘤種植主要是由于反復多次穿刺造成。預防措施包括穿刺應準確定位,避免反復多次穿刺;如果進針過深,不應直接將電極針退回,而是應該在原位消融后,再退針重新定位。
肝功能衰竭 肝功能衰竭的主要原因是治療前肝硬化程度重,患者肝功能差;或者發生嚴重并發癥(如感染、出血等)。預防和治療措施包括嚴格掌握適應證,肝功能Child-Pugh C級、大量腹水、嚴重黃疸等均為禁忌證;術后注意預防其他并發癥的發生,預防感染,行積極護肝治療。
鄰近臟器損傷 腫瘤鄰近膽囊、胃腸、膽管、膈肌等或位于第一肝門區、肝包膜下等部位時,進行經皮穿刺路徑下消融治療容易熱損傷鄰近臟器或脈管。對于這些部位的腫瘤,應該盡可能采用腹腔鏡下或者開腹手術直視下射頻消融治療,對鄰近的臟器進行隔離保護。
療效評價及隨訪
治療后1 個月復查肝三期CT/MRI,或者超聲造影,以評價消融療效。
完全消融(Complete Response,CR)
肝臟三期CT/MRI 或者超聲造影隨訪顯示,腫瘤所在區域為低密度(超聲表現為高回聲),動脈期未見強化。
不完全消融(Incomplete Response,ICR)
肝臟三期CT/MRI 或者超聲造影隨訪顯示,腫瘤病灶內局部動脈期有強化,提示有腫瘤殘留。
此外,對治療后有腫瘤殘留者,可以進行再次消融治療,若兩次消融后仍有腫瘤殘留,則確定為消融治療失敗,應該選用其他治療手段。
隨訪
術后前2個月每月復查肝三期CT/MRI或者超聲造影,以及肝功能、腫瘤標志物等,觀察病灶壞死情況和腫瘤標志物的變化。之后每2~3個月復查腫瘤標志物、超聲造影或者肝三期CT/MRI( 超聲造影和CT/MRI間隔進行)。兩年后每3~6個月復查腫瘤標志物,彩超造影或者肝三期CT/MRI(超聲造影和CT/MRI間隔進行)。根據隨訪結果判斷腫瘤復發和進展情況如下。
局部腫瘤進展(local tumor progression)
腫瘤完全消融后,在消融灶的邊緣出現新的病灶,新病灶與消融灶相連。
新病灶(new lesion)
肝內其他部位新發生的病灶。
超聲下射頻消融針的工作狀態
遠處轉移(distant recurrence)
出現肝外的轉移灶。
其他
高風險部位腫瘤的射頻消融腫瘤鄰近膽囊、胃腸、膽管、膈肌等或位于第一肝門區、肝包膜下等部位,均為危險部位。對這些部位的腫瘤進行射頻消融治療,存在熱損傷鄰近臟器或脈管、腫瘤破裂、出血等風險,因此要特別小心。
對于高風險部位的腫瘤,應該盡可能采用腹腔鏡下或者開腹手術直視下進行消融治療,以便對鄰近的臟器進行隔離保護。也有報道在人工胸水、人工腹水、或者特殊的手法(如提拉法)下行射頻消融治療的報道。
盡管如此,文獻報道射頻消融治療危險部位腫瘤的療效與其他部位腫瘤相比沒有顯著差異。
大肝癌的射頻消融
目前應用的射頻消融治療儀一次消融能夠達到的消融范圍一般為3.0~5.0 cm,所以對于>5.0 cm的腫瘤,單點射頻治療較難達到完全消融。文獻報道,采用多面體幾何模型多針多點治療大肝癌的布針方案進行反復多次消融,可以使消融范圍達到7.0 cm以上。
射頻聯合其他治療方法
據文獻報道,射頻消融聯合肝動脈栓塞化療(TACE)、PEI等,可以提高療效;特別是對于腫瘤>3 cm或者多個腫瘤,聯合治療是最合理的選擇。對于射頻消融治療失敗者,應選擇其他治療方式,如手術切除、TACE、分子靶向藥物如索拉非尼等;對伴發遠處轉移者,應考慮聯合應用有效的全身性藥物治療。
參與《共識》制定專家:吳孟超、湯釗猷、葉勝龍、樊嘉、秦叔逵、楊甲梅、陳敏山、陳敏華、呂明德、馬寬生、吳育連、陳夷、錢國軍、盧實春、鄭加生、孫文兵、鄒英華、梁惠民、黃志勇、韓新魏、經翔、潘宏銘、蔣天安、梁萍、任正剛、張耀軍
TAG: 肝癌 局部消融 治療
相關藥品
- 藥品專題索引:
- A
- B
- C
- D
- E
- F
- G
- H
- I
- J
- K
- L
- M
- N
- O
- P
- Q
- R
- S
- T
- U
- V
- W
- X
- Y
- Z
- 暫無記錄
- 暫無記錄
- 暫無記錄
- 暫無記錄
便民幫助- 常見問題 | 服務指南 | 藥學服務 | 顧客意見 | 顧客投訴 | 專科服務 | 尋醫問藥 | 藥師窗口
專科分類服務- 腫瘤科 | 肝病科 | 神經科 | 精神科 | 皮膚性病科 | 眼 科 | 風濕免疫科 | 心血管科 | 糖尿病科 | 其他科用藥
藥品導購服務- 腫瘤科藥品 | 精神科藥品 | 肝病科藥品 | 眼科藥品 |皮膚性病科藥品 | 神經科藥品 | 風濕免疫科藥品
藥房資質- 企業法人營業執照 | 藥品經營許可證 | 藥品經營質量管理規范認證 | 食品衛生許可證 | 互聯網藥品信息服務資格證
互聯網藥品信息服務資格證書編號:(粵)-非經營性-2006-0015 粵ICP備案號: 粵ICP備09020315號
客戶服務熱線:400-101-6868 投訴與建議:020-66843700
本公司常年法律顧問: 廣東信利盛達律師事務所
本公司及客戶的合法權益均受法律保護, 任何侵犯本公司及客戶利益的任何單位和個人必將受到法律的追究 。